Lad mig starte med at beskrive, hvad jeg mener med flow, og hvorfor vi i Dansk Selskab for Patientsikkerhed mener, at det er vigtigt at arbejde med flow.
Flow – eller rettet sagt manglende flow – er et paraplybegreb, vi bruger for at tale om alle former for unødvendig ventetid, unødvendigt spild af ressourcer og unødvendig dårlig sammenhæng i patientforløb.
Grunden til at vi er optaget af dette er, at vi ved, at manglende flow er skadeligt for borgernes tillid til sundhedssystemet, medarbejdernes arbejdsmiljø, økonomi og især patientsikkerheden. Der er masser af evidens, der viser, at dårligt flow fører til øget – unødvendigt – morbiditet og mortalitet.
Spild forhindrer flow og er farligt for patientsikkerheden
Unødvendigt, fordi flow-problemerne i mange situationer viser sig at være en konsekvens af dårlig organisering af arbejdet. Fx fordi kapacitet og efterspørgsel ikke er afstemt med hinanden, fordi der mangler indsigt i, hvilken flaskehals der sørger for den daglige stigende ventetid til fx diagnostiske ydelser, fordi der er (usynligt) dobbeltarbejde, fordi der kommer for mange akutte patienter, der gang på gang tvinger til at aflyse de elektive operationer, fordi patienterne på travle medicinske afdelinger først udskrives, efter at de nye patienter er blevet indlagt, og belægningen derfor stiger til langt over 100 % med den konsekvens, at patienter tvinges til at ligge på gangen, og personalet bliver overbelastet, fordi genoptræningscentre for sent får at vide, hvad efterspørgslen er fra hospitalerne og derfor ikke har ledig kapacitet osv.
Man tænker nogle gange, hvor svært kan det være at undgå forskellige former for ventetid og hermed at forbedre flow? I praksis, især når det drejer sig overgange på tværs af afdelinger eller på tværs af ’siloer’ i sundhedsvæsen, viser det sig, at det kan være rigtigt svært. Selvom der er evidensbaserede, velbeskrevne principper for at forbedre flow, oplever de fleste organisationer, der arbejder med flow, at de har svært ved at opnå mere end lokale, begrænsede forbedringer (Kreindler 2017).
En del af problemet med at arbejde for bedre flow, påstår jeg i dette indlæg, er, at nogle af de koncepter, der bliver brugt til at forbedre flow, intuitivt giver god mening, men ikke er gennemtænkte nok til at give vedvarende resultater og dermed bliver til faldgruber. Formålet med indlægget er at gøre opmærksom på lige præcis disse faldgruber, men også mere generelt at gøre opmærksom på, at velvarende flowløsninger kræver en systematisk tilgang til den praksis, hvor flow- problemerne findes. Nogle af faldgruberne i dette indlæg er mere relevante end andre i forhold til den måde, det danske sundhedsvæsen er organiseret på, men inspirerer forhåbentligt lige så meget i forhold til at finde vedvarende løsninger for de flowproblemer, du som læser oplever i praksis.
Faldgrube 1: Midlertidig tildeling af ekstra kapacitet for at reducere ventelisten
Midlertidigt at tildele ekstra kapacitet er et meget kendt og ofte anvendt tiltag for at reducere ventetid. Især hvis det drejer sig om vedvarende lange ventetider med henblik på fx diagnostiske ydelser, kan det virke tiltrækkende at tildele ekstra kapacitet for at mindske ventetiden. Der er især tre problemer forbundet med midlertidigt at tilføre ekstra kapacitet. For det første vil efterspørgslen – når den ekstra kapacitet ophører – igen være større end kapaciteten, og ventetider vil vokser igen. Så effekten er i bedste tilfælde midlertidig. Der er faktisk ovenikøbet en risiko for, at efterspørgslen er vokset i perioden med ekstra kapacitet, da det er en kendt problemstilling, at når ventetider for henvisning reduceres, kan henvisningsmønstret ændre sig. Det vil sige, at flere patienter bliver henvist i tider med kortere ventelister, hvilket giver en hurtigere end forventet stigning af ventelisten igen.
Det andet problem med midlertidig ekstra kapacitet, som er tæt forbundet med det første problem, er det, som W. Edwards Deming kalder for ’tampering’. Fordi midlertidig ekstra kapacitet ikke er den rigtige løsning på længere sigt, og der opstår både planlagte og ikke-planlagte effekter, formindskes kontrollen over processen. Før de praktiserende læger fx har fundet ud af, at den ekstra kapacitet til at udføre diagnostiske undersøgelser er taget tilbage igen, er ventelisterne allerede vokset så meget, at det er for sent at ændre henvisningsmønsteret igen.
Det sidste problem med midlertidig ekstra kapacitet er, at det kan virke demoraliserende. Dem, der har prøvet det før, ved, at det er en lappeløsning; når den ekstra kapacitet forsvinder igen, vender ventetiderne tilbage.
Faldgrube 2: Brug af gennemsnitlig efterspørgsel (eller gennemsnitlig aktivitet) ved kapacitetsplanlægning
Kapacitetsplanlægning tager oftest udgangspunkt i gennemsnittet. Det vil sige, at personale- og andre ressourcer (antallet af læger, sygeplejersker, undersøgelsesrum og udstyr som scannere) oftest afstemmes på et gennemsnitligt antal patienter eller borgere per dag, uge eller måned. Sagen er dog, at der typisk – fordi der regnes med et gennemsnit – afsættes for få ressourcer. Problemet er nemlig, at når der kommer flere patienter, end der er afsat kapacitet til, begynder patienterne at danne en kø. Kommer der færre patienter, går kapacitet til spilde, fordi personaleressourcer som er afsat, ikke kan gemmes. En enkel gang, fx ved et afbud, kan en patient ’indhentes’ fra ventelisten, men oftest vil overkapacitet går til spilde. Se tegningen nedenfor, hvor den røde streg er den afsatte kapacitet, baseret på et gennemsnitligt antal patienter over 10 dage. Når der kommer færre patienter (søjle to), går kapacitet til spilde. Kommer der flere patienter, end der er afsat kapacitet til, opstår ventetid (søjle 5 og 6). Kun en enkelt gang ville der være mulighed for at ’indhente’ en patient (søjle 9). Så konsekvensen af at arbejde med den gennemsnitlige efterspørgsel er, at ventelisten bliver ved med at stige.
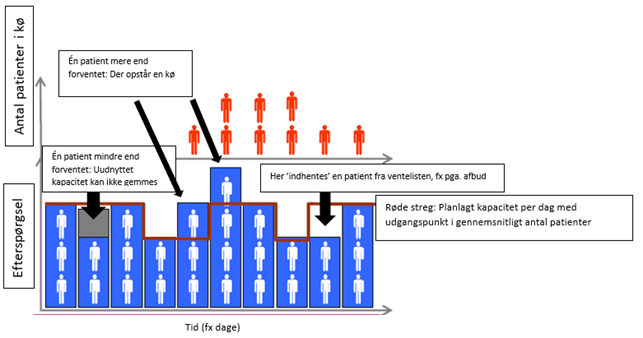
Faldgrube 3: Opdeling af patienter i forskellige grupper (’carve-out’)
Et meget kendt tiltag for at løse ventetidsproblematikker for én eller få patientgrupper er, at dele patienterne op i forskellige grupper (’carve-out’) og fordele personaleressourcer over disse grupper. Dette oplever man som patient typisk, når man sidder i et venteværelse og patienterne ikke indkaldes efter ankomst, men efter den ’kø’, man som patient tilhører. Det kan fx være at fordele patientgrupper i forskellige haste-grupper som akut, sub-akut og rutinepatienter. Det kan også være at opdele patientgrupper over forskellige speciallæger eller begge dele.
Der er flere problemer forbundet med at dele patienter op i mindre grupper. Men ud fra et flow-perspektiv er den vigtigste konsekvens, at den samlede ventetid stiger dramatisk, når patienter og ressourcer deles op i mindre grupper for at reducere ventetid for én gruppe patienter. Ventetid hænger nemlig stærkt sammen med volumen i både efterspørgsel og kapacitet. Jo mere efterspørgsel (patienter) og kapacitet (personale, udstyr, operationsrum) kan slås sammen, jo større fleksibiliteten bliver i systemet (’pooling’). Og at dele patienter op i volumen og kapacitet, tager lige præcis fleksibiliteten ud af systemet.
Tænk fx på et bookingsystem, hvor der findes mange forskellige type slots for de forskellige patientgrupper, forskellige typer af undersøgelser eller forskellige specialer. Sådan et system giver meget mere spild, end et system uden dedikerede slots. Når man arbejder med slots, skal tiderne overholdes for de enkelte slots for at undgå at gå over i hinandens slot, og derfor vil der jævnligt være tid, som ikke benyttes, hvilket gør at volumen af patienter, der behandles, bliver mindre. Og volumen er, som sagt, afgørende for at kunne udnytte kapacitet, se figuren nedenfor. På Y-aksen vises ventetid, på X-aksen vises volumen i form af E=Efterspørgsel (fx antal patienter der har brug for en seng) og K=Kapacitet (fx senge). Og selvom U=Udnyttelsen (beregnet ved at dividere efterspørgsel med kapacitet) er ens for de fem situationer (som alle har 83% sengeudnyttelse), falder ventetiden drastisk når volumen af efterspørgsel (E) og kapacitet (K) stiger (1). Så helt til venstre på X-aksen kan ses at U (udnyttelsen) er 83 % med en ventetid på 3,4 dage, mens helt til højre U (udnyttelsen) også er 83 %, mens ventetiden er 0,2 dage.
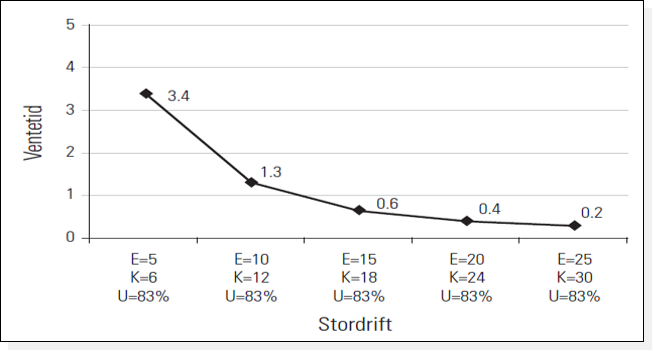
Faldgrube 4: At øge kapacitetsudnyttelse
Ved optimering af processer i sundhedsvæsenet er kapacitetsudnyttelse i form af sengeudnyttelse (U) en ofte brugt parameter. En høj sengeudnyttelse siger noget om, hvor meget af sengekapaciteten der bliver brugt. Der tilstræbes ofte en høj sengeudnyttelse, fordi antagelsen er, at en lavere sengeudnyttelse indikerer spild i vores system. Med en lang ventetid og/eller venteliste, virker det helt forkert at have uudnyttet kapacitet. Sagen er bare, at en høj sengeudnyttelse har nogle problematiske konsekvenser.
Som vi allerede så i faldgrube 3, hænger volumen stærkt sammen med ventetid: Jo højere volumen er, jo mere fleksibilitet dannes i systemet, og jo lavere er ventetiden. Men hvis det drejer sig om akutte patienter, er ventetid ikke en mulighed. Konsekvensen er, at de akutte patienter på den ene eller den anden måde skal presses ind, hvilket kan indebære betydelige patientrisici. I den mest ekstreme situation, skal akutte patienter afvises (og dermed omvisiteres). Og hvis vi nu ’leger’, at patienter ikke kan presses ind mere og skal afvises, viser kø-teorien, at andelen af patienter, der skal afvises på grund af mangel på en ledig seng, stærkt afhænger af antallet af det totale antal senge på den pågældende afdeling. Det vil sige at en høj sengeudnyttelse kun er realistisk på en afdeling med mange senge pga. stordriftsfordelen, igen.
Se fx figur 3 nedenfor. På Y-aksen vises den gennemsnitlige sengeudnyttelse, på X-aksen vises antallet af senge for en given afdeling. De farvede kurver viser andelen af patienter, der skal afvises på grund af mangel på en ledig seng. Hvis vi følger X-aksen fra venstre til højre, ses det, at en afdeling med 10 senge ved en gennemsnitlig sengeudnyttelse på ca. 30 % på Y-aksen, kun skal afvise 0,1 % af patienter (se den nederste, lilla kurve). Men den samme afdeling afviser ved en gennemsnitlig sengeudnyttelse på 92 %, 50% af alle patienter (se den øverste, sorte kurve). Hvis vi kigger på større afdelinger ved at følge X-aksen til højre, kan vi fx se at en afdeling med 100 senge først afviser 0,1 % af patienterne (igen den lilla kurve), ved en sengeudnyttelse på ca. 75 % og først afviser 50 % af patienter ved ca. 99 % sengeudnyttelse (igen den sorte kurve).
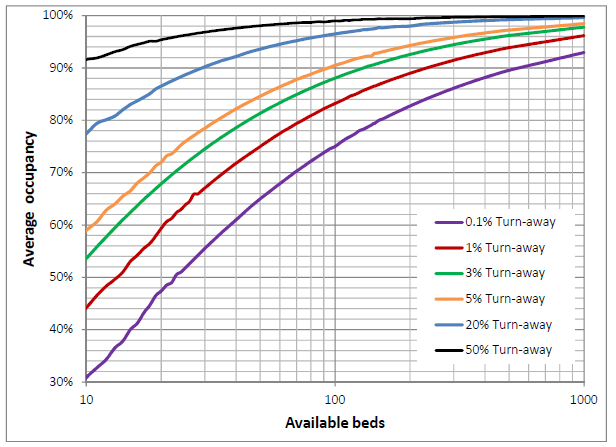
Med andre ord, det gør en kæmpe forskel, hvor mange senge en afdeling har, og til hvilken patientgruppe, i forhold til hvilken sengeudnyttelse, man bør tilstræbe. Afdelinger og alle organisationer i det hele taget, som Morten Münster forklarer på en sjov og overbevisende måde i ’Jytte er tilbage’, har brug for ’slack’, som kan tolkes som en form for elastik for også at kunne varetage de uventede opgaver på en god måde. Denne ’slack’ gælder, i forhold til flow, ikke kun sengekapacitet, men alle former for flaskehalse, fx personaleressourcer, stole i venteværelset, undersøgelsesrum mm. Tilstræbes en for høj kapacitetsudnyttelse, stiger ventetiderne for elektive patienter og/eller afvisningsandelen for akutte patienter eksponentielt, og det er et stort problem for patientsikkerheden.
Hvad er alternativet for disse fire faldgruber?
Det er altid nemmere at sige, hvad man ikke skal gøre, end at forklare, hvad løsningerne så kan være. Som jeg startede ud med at sige, hvis det var så nemt at undgå ventetid og dårligt flow i det hele taget, havde mange hospitaler og kommuner for længst fundet en løsning på deres ventetidsproblemer. Men der er gode, generelle bud på at undgå ventetid, som kan være en start på at forbedre flow for borgere og patienter. Lad os se i hvilke løsningsretninger, man kan tænke for de skitserede fire faldgruber.
Faldgrube 1: Midlertidig tildeling af ekstra kapacitet for at reducere ventelisten
Svar: Find strukturelle, vedvarende løsninger
I stedet for en midlertidig lappeløsning med de skitserede negative konsekvenser, er det vigtigt at finde strukturelle vedvarende løsninger. For at finde disse løsninger er der oftest behov for at undersøge, hvor flaskehalsen helt præcist er. Ved at kortlægge arbejdsprocesserne, ved at undersøge de enkelte trin i processen, tiden det tager at udføre trinene og ressourcerne forbundet ved at udføre trinene, kan det være, at der findes løsninger, som ikke kræver ekstra kapacitet, men en omlægning af eksisterende arbejdsgange (2). Fx er der hospitaler, der har indrettet deres dagkirurgi på en sådan måde, at patienten selv møder op på operationsgangen, og derfor ikke har brug for en seng. Denne nye proces sparer modtagelse af patienten på sengeafdelingen, inklusive en seng.
Kortlægning af de nuværende processer kan også give indsigt i, hvor meget velvarende ekstra kapacitet der skal afsættes, hvis dét er konklusionen. Og at tildele lidt ekstra kapacitet kan allerede have store positive konsekvenser for ventetiderne. Så snart kapacitetsudnyttelsen falder fra fx 95 % til 90 %, falder ventetiden dramatisk, se den sorte kurve i figur 5. Så i stedet for at tildele en del ekstra kapacitet for at få ventelister i bund, hvorefter kapaciteten tages tilbage igen og ventelister stiger igen, kan en mindre – men permanent – øgning af kapacitet på længere sigt, giver kontrollerede, vedvarende forbedringer der holder.
Faldgrube 2: Brug af gennemsnitlig efterspørgsel (eller gennemsnitlig aktivitet) ved kapacitetsplanlægning
Svar: Planlæg kapacitet både efter den forudsigelige og uforudsigelige efterspørgsel
Et mere præcis match mellem kapacitet og efterspørgsel, hvis ventetid skal undgås, kræver, at man arbejder efter to principper: At matche den forudsigelige efterspørgsel og at lave en buffer for den uforudsigelige efterspørgsel. Det vil sige, at det er vigtigt at vide, hvad efterspørgslen ér. Og det – fx i tilfælde af en røntgenstue for akutte patienter – betyder, at det er vigtigt at finde ud af, hvor mange patienter der plejer at komme i løbet af en dag, på timebasis. Efterspørgslen på timebasis kan nemlig variere meget, oftest bl.a. afhængig af tidspunkt på dagen hvor folk møder på arbejde og kommer til skade, samt hvornår praktiserende læger og ambulatorierne åbner op om morgenen. Konsekvensen er oftest, at et tiltagende antal patienter skal scannes i løbet af formiddagen. Denne forudsigelige efterspørgsel kan ikke imødekommes ved at have den samme kapacitet af personale, rum og udstyr fra fx kl. 07.00 – 15.00. De første timer vil der nemlig være overkapacitet (spild), mens der er for lidt kapacitet over middag, med tiltagende ventetider som konsekvens.
At matche den uforudsigelige kapacitet er nødvendigt, hvis det drejer sig om akutte patienter, og ventetid er farligt for patientsikkerheden. Her er principperne fra Erlangs kø-teori relevante. Erlang blev verdensberømt for sine formler for ventetid i et system, hvor ressourcerne er begrænsede, og ventetid ikke er ønskeligt, som han udviklede, da han arbejdede for KTAS (Københavns Telefon Aktieselskab). Kø-teori viser sammenhæng mellem belastning og ventetid i køsystemer, hvor der er mange, som samtidig ønsker at bruge fælles (men begrænsede) ressourcer. Og Erlangs tommelfingerregel kan lige præcis bruges til at matche den uforudsigelige kapacitet, ved at sørge for en buffer (igen, ’slack’ som Morten Münster kalder det i ’Jytte er tilbage’).
Et konkret eksempel på anvendelse af Erlangs tommelfingerregel på en akut modtagelse hvor der er variation i ankomst af akutte patienter kan ses her:
Flow og patientsikkerhed – hvad kan vi lære af en verdensberømt dansker fra sidste århundred?
Faldgrube 3: Opdeling af patienter (’carve-out’)
Svar: Del kun patienter op, hvis det er nødvendigt, forbedr i stedet flow for alle patienter
Problemet med at dele patienter op i forskellige grupper for at reducere ventetid for én patientgruppe er, at volumen bliver delt op, og der dannes flere køer med – samlet set – en meget større ventetid. Der kán selvfølgelig – bl.a. pga. specialisering og variation i behov for patienterne inden for et speciale – være gode grunde til at dele patienter op og dermed tilrettelægge et bedre patientforløb.
Så spørgsmålet er: Hvor meget skal vi dele patienterne op? Der hvor patienter ikke nødvendigvis skal deles op i undergrupper, skal man – ud fra et flow perspektiv – ikke gøre det. Richard Steyn, som er overlæge og flowspecialist i det britiske sundhedsvæsen NHS, foreslår, at de enkelte kliniske afdelinger på et hospital hver for sig arbejder med pareto-princippet for at undersøge, hvilke patienter der kan ses af alle læger i afdelingen, og hvilke patienter som kun kan ses af de mere erfarne læger (3). Ved at knytte patienternes kompleksitet til lægernes erfaring (’level-scheduling’), opstår der relativ få store grupper patienter med højt volumen, hvilket gør det nemt at standardisere deres forløb og udnytte kapaciteten. Så i stedet for at reducere ventetid for én gruppe patienter (’carve-out’), gør denne form for organisering det muligt at forbedre flow for alle patienter fra samme speciale (’segmentation’). Et praksiseksempel er fra Wirral Hospital i England, se grafen nedenfor. Det viste sig, at seks procedurer tilsammen udgjorde 52% af den totale volumen af procedurer. I stedet for at arbejde med slots for de enkelte patientgrupper, blev ressourcerne (operationstider/slots, personale, udstyr mm) slået sammen, hvilket gav en reduktion i ventetid fra seks til tre uger (4).
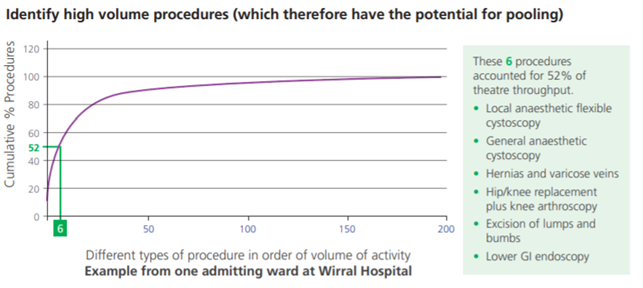
Faldgrube 4: At øge kapacitetsudnyttelse
Svar: At tilstræbe den reelle kapacitetsudnyttelse med udgangspunkt i både volumen og variationen blandt patienter
I stedet for at tilstræbe en urealistisk høj sengeudnyttelse, giver det meget mere mening at tilstræbe den optimale sengeudnyttelse. Den optimale sengeudnyttelse er senge udnyttelsen hvor det totale antal senge der er til rådighed og den maksimale ønskede ventetid ses i sammenhæng med hinanden.
Sagen er nemlig at dette ’sweet spot’ er afgørende for patientsikkerheden. Stiger ventetiden for patienter, eller skal akutte patienter afvises og fx omvisiteres, reduceres patientsikkerheden. Og det er ikke kun sammenhængen mellem volumen og sengeudnyttelse, der er relevant her (se figur 2) for at sætte et mål i forhold til en ønsket sengeudnyttelse. En anden interessant sammenhæng her er mellem variation og kapacitetsudnyttelse: Desto mere variation i patienternes behov og dermed liggetid, desto vanskeligere er det at udnytte sengekapacitet, fordi det er sværere at forudse og planlægge hvornår der opstår ledig sengekapacitet. Grafen nedenfor viser hvordan kapacitetsudnyttelse giver stærkt stigende ventetid, så snart kapacitetsudnyttelsen overstiger 93 %, især ved den sorte (standard=100%) kurve. Så snart variationen bliver én eller to-tredje del mindre end standarden, reduceres ventetiden kraftigt.
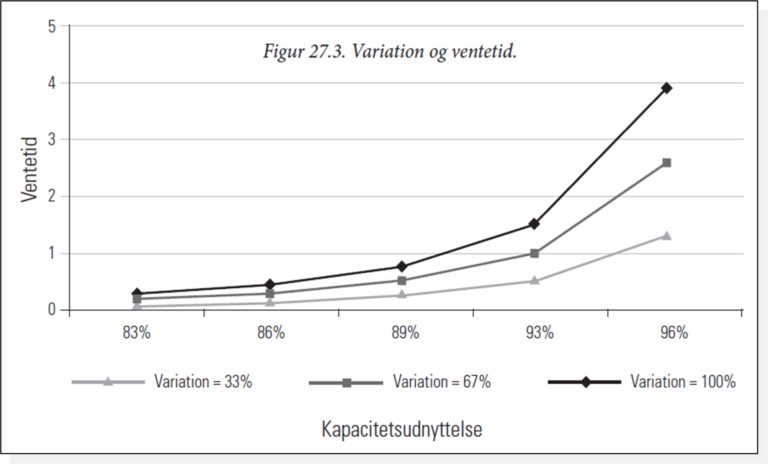
Så den ønskede kapacitetsudnyttelse burde afhænge af, hvilken ventetid (elektive patienter) eller andel afvisninger (akutte patienter) der er acceptabel med udgangspunkt i patientsikkerheden. Det konkrete regnestykke omkring, hvor meget kapaciteten kan udnyttes, uden at det giver risici for patientsikkerheden, er derfor afhængig af både volumen af kapaciteten (få senge versus mange senge) og variationen i behov blandt patienterne (patienter med kort indlæggelse versus patienter med lang indlæggelse).
Konklusion
Selvom de fire nævnte faldgruber er intuitivt nemme af falde i, er der tilstrækkeligt evidens for at konkludere, at de ikke har en positiv, vedvarende effekt på flow. Tværtimod fører disse faldgruber i værste fald til frustrationer for patienter og personalet og til et dårligt arbejdsmiljø og de er til skade for patientsikkerheden. Fælles for alternativerne er – og det bliver næste indlæg – at det er vigtigt at dykke lidt ned i historiske og aktuelle data og ud fra disse data komme med en plan, der er baseret på data. Fordi, som W. Edwards Deming siger, ’Without data, you’re just another person with an opinion’.
Fagligt Nyt om patientsikkerhed er et nyhedsbrev, der udgives af PS!, og som udkommer ca. 6 gange årligt. Det formidler nyt om de seneste nationale og internationale forskningsresultater, begivenheder, trends og meninger inden for patientsikkerhed.
Tilmeld dig Fagligt Nyt
Noter:
(1) Se evt. http://www.steyn.org.uk/wp-content/uploads/2011/07/Why-do-we-get-queues-and-waiting-lists-230908.pdf. Linket giver adgang til download af et simulationsprogram som viser hvad effekten er af at opdele patienter og personale ressourcer i flere grupper.
(2) Se fx Improving flow. Process and Systems Thinking, NHS Institute for Innovation and Improvement, 2007, side 22. https://www.england.nhs.uk/improvement-hub/publication/improvement-leaders-guide-improving-flow-process-and-systems-thinking/
(3) Se ‘Why do we get queues and waiting lists? A basic introduction and training guide’. Silvester, K and Steyn, R. April 2008. http://www.steyn.org.uk/wp-content/uploads/2011/07/Why-do-we-get-queues-and-waiting-lists-230908.pdf
(4) Se ’Seven way to no delays. NHS Improving Quality 2014. https://www.england.nhs.uk/improvement-hub/wp-content/uploads/sites/44/2017/11/Seven-Ways-to-No-Delay.pdf
Litteratur
Why do we get queues and waiting lists? A basic introduction and training guide. Silvester, K and Steyn, R. April 2008. http://www.steyn.org.uk/wp-content/uploads/2011/07/Why-do-we-get-queues-and-waiting-lists-230908.pdf
Jones R. Hospital bed occupancy demystified. British Journal of Healthcare Management 2011;17(6):242-248
Improving flow. Process and Systems Thinking, NHS Institute for Innovation and Improvement, 2007. https://www.england.nhs.uk/improvement-hub/publication/improvement-leaders-guide-improving-flow-process-and-systems-thinking/
’Seven way to no delays. NHS Improving Quality 2014. https://www.england.nhs.uk/improvement-hub/wp-content/uploads/sites/44/2017/11/Seven-Ways-to-No-Delay.pdf
Kreindler SA. Six ways not to improve patient flow: a qualitative study. BMJ Qual Saf 2017;26:388–394
Mike Davidge, Introduction to Process mapping and Demand & Capacity Management, NHS Elect, 2018.
Fremtidens hospital, KM Pedersen, NC Petersen (red), Kap. 27, 2014.
Morten Münster, Jytte vender tilbage. Gyldendal Business, 2020.




